Ursachen, Symptome und Verlauf
Leukopenie oder Leukozytopenie bezeichnet einen Mangel an weißen Blutkörperchen. Sie tritt auf, wenn ein erhöhter Verbrauch an weißen Blutkörperchen besteht oder ihre Neubildung im Knochenmark verringert ist. Wir erklären Ihnen die wichtigsten Ursachen, die eine Leukopenie auslösen können.

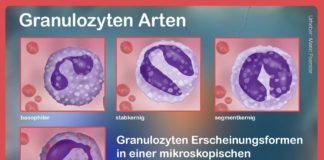
Leukopenie Ursachen: Verschiedene Leukozyten, verschiedene Formen
Leukozyten, die weißen Blutkörperchen, sind die Front unserer Immunabwehr. Daher ist der Leukozyten-Blutwert LEUK oder WBC (white blood cells) ein wichtiger Parameter für die Funktionsfähigkeit der körpereigenen Abwehrkräfte. Der Referenzbereich für den Leukozyten Blutwert ist bei Männern und Frauen gleich:
Referenzbereich Leukozyten Blutwert (LEUK, WBC): 3,8 – 10,5 Tsd./µl (Mikroliter).
Von einer Leukopenie spricht man definitionsgemäß, wenn der Leukozyten-Blutwert unter 3.500 pro Mikroliter absinkt.
Kritisch wird die Leukopenie, wenn der Wert unter 800 pro Mikroliter liegt. Dann treten vermehrt Infektionen auf, die schnell tödlich enden.
Je nachdem welcher Typ der weißen Blutkörperchen vermindert ist, kann man weiter unterscheiden nach
- Lymphopenie (Lymphozytopenie)
- Granulopenie (Granulozytopenie) – meist in Form einer
- Neutropenie, da die neutrophilen Granulozyten den Hauptanteil der Granulozyten ausmachen. Klinisch irrelevant sind verminderte Zahlen der anderen, selteneren Granulozyten, also eine
- Eosinopenie oder
- Basopenie.
- Monozytopenie mit verminderten Monozyten spielt in der Klinik ebenfalls keine Rolle.
Das Wichtigste auf einen Blick!
- Leukopenie oder Leukozytopenie bezeichnet einen Mangel an weißen Blutkörperchen (Leukozyten).
- Da die Leukozyten für die Immunabwehr zuständig sind, ist eine Leukopenie mit einem erhöhten Infektionsrisiko verbunden.
- Infektionen mit Bakterien, Viren und Einzellern gehören bei einer Leukopenie zu den Ursachen mit hohem Verbrauch an weißen Blutkörperchen.
- Zu einer Erniedrigung führen auch andere Abwehraufgaben wie Autoimmunerkrankungen oder der Entzug durch eine vergrößerte Milz.
- Ebenso gehört eine verminderte Bildung weißer Blutkörperchen zu den Ursachen einer Leukopenie, wie Schädigungen des Knochenmarks bei der Krebsbehandlung.
Erhöhter Verbrauch weißer Blutkörperchen durch Infektionen
Bakterien, Viren und Einzeller werden von weißen Blutkörperchen angegriffen und beseitigt, wenn sie in den Körper eindringen. Da die Blutzellen dabei selbst zugrunde gehen, tritt bei einer ausgedehnten Infektion schnell ein Mangel in Form einer Leukopenie ein.
- Bakterieninfektionen
- Blutvergiftung (Sepsis) – Paradebeispiel für einen Auslöser von Leukopenien
- Typhus
- Brucellose
- Rickettsien-Infektionen
- Papageien-Krankheit (Psittakose)
- Lyme-Borreliose
- Virusinfektionen
- Grippe
- Masern
- Mumps
- Röteln
- Dengue-Fieber
- Parasiten
- Malaria
- Typhus
Leukopenie bei Entzug von weißen Blutkörperchen durch eine vergrößerte Milz
Die Milz ist ein Zwischenspeicher für alle Arten von Blutkörperchen. Bei einer stark vergrößerten Milz (Hypersplenismus, Splenomegalie) verschwinden viele Blutkörperchen hier in der Versenkung und stehen damit in der Peripherie nicht mehr für ihre Aufgaben zur Verfügung. Das gilt für alle Blutzellen und damit auch für die Leukozyten und resultierende Leukopenie.
Leukopenie: Erhöhter Verbrauch weißer Blutkörperchen durch Autoimmunerkrankungen (Autoimmunleukopenie)
Eigentlich führen Entzündungen dazu, dass der Körper vermehrt weiße Blutkörperchen bildet. Besonders bei Autoimmunerkrankungen kommt er allerdings gar nicht schnell genug damit nach, sodass ein Mangel an weißen Blutkörperchen auftritt.
Zu diesen Autoimmunerkrankungen gehören
-
- allergischer Schnupfen wie
- Heuschnupfen durch Pollen
- Allergie gegen Hausstaubmilben
- Allergie gegen Tierhaare
- Hashimoto- Thyreoiditis, bei der die Schilddrüse durch Immunzellen zerstört wird
- HIV-Infektion/erworbenes Immunschwächesyndrom (AIDS)
- systemischer Lupus erythematodes (Schmetterlingsflechte)
- Sjögren-Syndrom (Autoimmunerkrankung der Speicheldrüsen und Tränendrüsen)
- Sklerodermie (eine krankhafte bindegewebige Verhärtung der Haut mit Veränderungen an inneren Organen)
- CREST-Syndrom (eine Sonderform der Sklerodermie)
- Polymyositis und Dermatomyositis (systemische, entzündliche Erkrankungen der Skelettmuskulatur)
- rheumatisches Fieber
- rheumatoide Arhtritis
- Sharp-Syndrom, eine Mischkollagenose mit Anteilen von Lupus erythematodes, Sklerodermie, Polymyositis und rheumatoider Arthritis
- Buschke-Ollendorff-Syndrom – eine seltene erbliche Bindegewebserkrankung mit Veränderungen an Haut und Skelett
- Sarkoidose (Morbus Boeck, Löfgren-Syndrom), eine systemische Bindegewebserkrankung.
- allergischer Schnupfen wie
Leukopenie durch Schädigung der Blutbildung durch Krebstherapie
Zu wenig weiße Blutkörperchen werden gebildet, wenn es zu einer Schädigung des Knochenmarks (Myelosuppresion) kommt. Meistens ist das die Folge einer Krebsbehandlung, die alle schnell wachsenden Zellen schädigt. Dazu gehören allerdings nicht nur die Krebszellen, sondern auch die blutbildenden Zellen des Knochenmarks.
- Chemotherapie mit Zytostatika
- Strahlentherapie
Leukopenie durch Schädigung des Knochenmarks durch Radioaktivität
Auch radioaktive Strahlung schädigt die blutbildenden Zellen und führt zu einer Leukopenie. Besonders deutlich wurde das bei den Strahlungsopfern der Atombombenabwürfe und von Reaktorunfällen.
Leukopenie durch Nebenwirkungen von Medikamenten
In ähnlicher Weise können einige Arzneimittel die Blutbildung im Knochenmark negativ beeinträchtigen. Dazu gehören
- Clozapin (ein Neuroleptikum gegen Psychosen)
- Valproat (Valproinsäure, gegen Epilepsie)
- Bupropion (gegen Depressionen und zur Raucherentwöhnung)
- Sulfasalazin (ein Entzündungshemmer, den man bei chronisch-entzündlichen Darmerkrankungen (CED) wie Morbus Crohn und Colitis ulcerosa wodiw bei chronischer Polyarthritis einsetzt)
- Thiamazol (ein Medikament zur Behandlung der Schilddrüsenüberfunktion (Hyperthyreose))
- Interferone (Interferon β-1a und Interferon β-1b)
- Rituximab (ein Antikörper gegen das Oberflächenmolekül CD20, der als Medikament gegen rheumatoide Arthritis und zur Krebsimmuntherapie bei Non-Hodgkin-Lymphonen verwendet wird)
- Minocyclin (ein Antibiotikum)
- bei gleichzeitiger Einnahme von Allopurinol (gegen Hyperurikämie, Gicht) und Azathioprin (zur Immunsuppression nach Organtransplantationen)
Leukopenie Ursache Mangelerscheinungen
Ebenso kommt es zu einer vermindeten Produktion von weißen Blutkörperchen, wenn dem Körper dafür benötige Substanzen fehlen. Hier sind vor allem der Vitamin B12-Mangel und ein Folsäure-Mangel zu nennen. Gleiches tritt auch bei einem Kupfermangel oder Zinkmangel auf.
Verdrängung der Bildung weißer Blutkörperchen durch maligne Störungen
Bei verschiedenen Blutkrebsarten (Leukämien) werden so viele andere, zumeist nicht funktionstüchtige weiße Blutkörperchen gebildet, dass die voll ausgebildeteten dagegen in den Hintergrund treten.
Auch in diesem Falle spricht man von einer Leukopenie, auch wenn anscheinend sehr viele weiße Blutzellen im Blut zu finden sind. Funktionell führt das ebenfalls zu einer gestörten Immunabwehr, da die überzählig produzierten Zellen die normalen Aufgaben nicht ausführen können.
- Akute lymphatische Leukämie (ALL)
- Akute myeloische Leukämie (AML)
- Myelodysplastische Syndrome (MDS)
- Morbus Hodgkin (Hodgkin-Lymphom)
- Non-Hodgkin-Lymphome (Haarzell-Leukämie und andere).
Leukopenie durch stark verminderte Anzahl weißer Blutkörperchen
Leukozyten durchlaufen im Organismus verschiedene Stadien der Entwicklung. Dabei finden die Leukozyten unterschiedliche Bezeichnungen. Die grundlegenden Formen sind Granulozytopenie, die auch als Neutropenie bezeichnet wird, sowie die Lymphozytopenie.
Bekanntermaßen haben Bluterkrankungen ganz unterschiedliche Ursachen. Darunter gibt es Fälle, bei denen durch Faktoren der Umgebung die Anzahl der Leukozyten bedrohlich niedrig wurde. Das gilt insbesondere bei der Kontamination des Körpers mit erhöhter radioaktiver Strahlung oder Umweltgiften.
Darüber hinaus ist eine Leukopenie oftmals die Folge bestimmter medikamentöser Behandlungen. Bekannt ist das Auftreten der Krankheit nach einer medikamentös durchgeführten Chemotherapie. Auch Neuroleptika, wie Clozapin können ursächlich sein. Thiamazol, ein Medikament zur Regulierung der Schilddrüse bei einer Schilddrüsenüberfunktion, ist möglicherweise eine Mitursache.
Leukozytopenie
Grundsätzlich ziehen Mediziner viele Blut- und Gewebekrankheiten als Grund für diese Erkrankung in Betracht. Weiterhin stehen aufgenommene Allergene in Verdacht, im Zusammenhang mit dem Auftreten einer Leukopenie zu stehen.
Dies ist insbesondere bei einer Vergrößerung der Milz der Fall. Vorausgegangene Erkrankungen, wie Masern, Röteln oder Mumps sind mögliche Mitverursacher der Erkrankung. Eine derart starke Verminderung von Granulozyten, wie bei einer Leukopenie ist besonders als Folge von starken Entzündungen im Körper die Konsequenz.
Leukopenie Symptome
Symptome bei zu wenig Leukozyten
Liegt die Anzahl der als Leukozyten bezeichneten weißen Blutkörperchen unterhalb des Normwerts, sprechen die Ärzte von einer Leukopenie. Hierbei zeigen sich vielfältige Ursachen, die eine niedrige Konzentration der weißen Blutzellen verursachen. Vorwiegend sind es bei einer Leukopenie die Granulozyten, deren Zahl sich verringert. Somit zeigen sich bei zu wenig Leukozyten die Symptome vorerst in allgemeinen Krankheitszeichen. Befindet sich eine verminderte Anzahl weißer Blutkörperchen im Organismus, leiden die Betroffenen an einer erhöhten Anfälligkeit für Infektionen.
Die Symptome der Leukopenie zusammengefasst
Im Blut der Leukopenie-Patienten findet der Arzt eine geringere Zahl der weißen Blutzellen als im Normalfall. Beispielsweise tritt die Leukopenie nach einer länger anhaltenden Infektion auf, da der Körper die Nachproduktion der Leukozyten nicht schafft.
Durch das Fehlen der weißen Blutkörperchen besteht die Gefahr einer höheren Infektions-Anfälligkeit. Zudem sorgen zu wenig Leukozyten für Symptome, die allgemeinen Krankheitszeichen gleichen. In den Bereich gehört beispielsweise eine erhöhte Körpertemperatur. Die Schwere der Merkmale hängt von der Dauer der Leukopenie ab.
Zu wenig Leukozyten und Symptome stehen in Zusammenhang
Es existieren vielfältige Gründe für eine niedrige Anzahl der weißen Blutkörperchen. Vorwiegend sorgen virale Infektionen für eine temporäre Überproduktion der Leukozyten. In der Folge besteht für den Organismus keine Möglichkeit, die Bildung der weißen Blutzellen über einen längeren Zeitraum in der Intensität aufrechtzuerhalten. Dadurch verringert sich die Zahl der weißen Blutkörperchen. Vorwiegend betrifft die Leukopenie in dem Fall die als Fresszellen bezeichneten Granulozyten.
Jedoch verringert sich die Konzentration der Granulozyten gleichzeitig bei einer Gabe bestimmter Medikamente. Diese kommen beispielsweise im Zuge einer Chemotherapie zum Einsatz. Um hierbei den Rückgang der Granulozyten zu dämmen, verwenden die Ärzte Wirkstoffe, welche die Leukopenie aufhalten. In der im Jahr 1998 von leucomax publizierten Studie untersuchten die Autoren Feng und Zhou den Faktor rhGM-CSF. Das Ziel bestand darin, eine von der Krebs-Chemotherapie induzierte Leukopenie zu behandeln.
Neben den Ursachen für die geringe Konzentration der weißen Blutkörperchen spielen die daraus resultierenden Anzeichen eine tragende Rolle. In der Regel stehen zu wenig Leukozyten und Symptome, die dadurch entstehen, in einem engen Zusammenhang. Dabei liegt das Hauptaugenmerk auf der Dauer der Leukopenie.
Handelt es sich um eine kurzzeitige Unterproduktion der weißen Blutzellen, leiden die Patienten lediglich an schwachen Merkmalen. Beispielsweise bemerken sie eine leichte Abgeschlagenheit. Zusätzlich entsteht durch den niedrigen Leukozytenwert eine höhere Anfälligkeit für Infektionen. Die Patienten fühlen sich in einigen Fällen fiebrig, da sich innerhalb des Körpers Entzündungen bilden. Sobald sich die Leukozyten nachbilden, kommt es zu einem Rückgang der Symptome.
Welche Anzeichen existieren bei chronischer Leukopenie?
Sinkt die Anzahl der weißen Blutzellen dauerhaft, verstärken sich die Merkmale für die Erkrankung. Zu den ersten Symptomen gehören Furunkel auf der Haut, die ebenfalls auf einen Entzündungs-Prozess innerhalb des Organismus hinweisen. Des Weiteren schwellen die Lymphknoten der Betroffenen merklich an, sodass sie sich unter einer Berührung hart anfühlen. Vorwiegend im Bereich der Schleimhäute entstehen Abszesse. In der Mundhöhle der Leidenden entdeckt der Arzt:
- Parodontitis,
- Stomatitis
- und Ulzerationen der Mundschleimhaut.
Vorwiegend entstehen die Entzündungen am Zahnfleisch und den Schleimhäuten zu Beginn der Leukopenie. Befinden sich weniger als 3.500 weiße Blutkörperchen in einem Mikroliter Blut, handelt es sich um eine schwere Unterversorgung mit den Leukozyten. Dadurch verstärken sich die Symptome. Die Patienten leiden zunehmend öfter an Sinusitis oder Otitis media (Mittelohr-Entzündungen). Weiterhin tritt die als Rachenentzündung bekannte Seitenstrang-Angina in kurzen Abständen auf.
Ein die Lunge betreffendes Symptom der Leukopenie stellt eine Pneumonie dar. Hierbei gelangen Erreger in das Organ, sodass eine entzündliche Reaktion entsteht. Zeigen sich die Betroffenen bereits geschwächt, führt die Lungenentzündung im schlimmsten Fall zum Tod.
Vorwiegend verringern sich neutrophile Granulozyten
Im Zuge eines Rückgangs der weißen Blutkörperchen sinkt vorwiegend die Anzahl der neutrophilen Granulozyten. Hierbei sprechen die Mediziner von einer Neutropenie. Ebenso wie die anderen Formen der Leukopenie geht die Krankheit mit speziellen Symptomen einher. Dabei erhält das Infektionsrisiko einen hohen Stellenwert. Je mehr Granulozyten dem Organismus fehlen, desto mehr Erreger gelangen in den Blutkreislauf.
Durch die daraus resultierende Störung der körpereigenen Immunabwehr erkranken die Patienten an bakteriellen und viralen Infekten. Um die Leukopenie zu diagnostizieren, verwendet der Arzt ein großes Blutbild. Hier erkennt er auf den ersten Blick, ob sich der Wert der weißen Blutkörperchen erniedrigt zeigt. Mithilfe eines Differenzial-Blutbilds gelingt es dem Mediziner, herauszufinden, welche Art der Leukozyten sich verringert.
Das Immunsystem wehrt Bakterien nicht in zuverlässiger Weise ab. Im Bereich des Mundes sind Paradontitis und Entzündungen der Schleimhäute im Mund ein mögliches Erkennungszeichen. Besonders auffällig sind auch häufige und starke Zahnfleischentzündungen, die sich in Zahnfleischblutungen äußern können. Im Rahmen der verstärkten Infektanfälligkeit treten entsprechend oft auch Nasennebenhöhlenentzündungen (Sinusitis), Mittelohrentzündungen (Otitis media) und sehr schmerzhafte Rachenraumentzündungen auf.
Bei schwereren und akuten Verläufen sind Pneumonien oftmals die Folge. Die Haut reagiert auf die Krankheit möglicherweise mit Furunkeln. Dabei handelt es sich um schmerzhafte Exzesse, die allerdings mit verbleibendem Narbengewebe wieder abheilen können. Auftreten können diese am gesamten Thorax und an den Leisten, Achselhöhlen und in der Nähe der Nase. Akute Symptome können ferner auch Fieber oder eine Anschwellung der Lymphknoten sein.
Folgeerkrankungen bei Leukopenie
Typischerweise schreitet die Erkrankung schnell voran. Darum können viele Symptome auch an anderen Organen auftreten, da der Mangel gegebenenfalls im gesamten Blutkreislauf auftritt. Generell wird die Leukopenie bei einem vermehrten Auftreten der symptomatischen Furunkel und chronischen Erkrankungen der Atemwege und der Mundschleimhäute diagnostiziert. Bei einem akuten Verlauf sind auch schwere Fieberschübe ein mögliches Indiz.
Leukopenie Diagnose
Zur Sicherstellung der Diagnose setzt der Arzt verschiedene diagnostische Mittel ein. Zunächst informiert ein vom Arzt veranlasstes großes Blutbild über die Zahl der Leukozyten. Dabei macht die Art der verringerten Leukozyten deutlich, welche Leukopenie vorliegt.
Der Arzt untersucht die Organe auf mögliche Folgesymptome der Erkrankung. Wie bereits dargestellt, legt er besonderes Augenmerk auf die Größe der Milz und auf eine mögliche Ausweitung des Lymphknotenvolumens. Zur endgültigen Feststellung der Leukopenie wird eine Knochenmarkbiopsie durchgeführt.
Leukopenie Behandlung
Wie kann die Leukopenie behandelt werden?
Die Krankheit äußert sich durch ein völlig durchlässiges Immunsystem (ähnlich wie bei einer HIV-Infektion). Daher muss der Patient bestmöglich vor äußeren Erregern und Viren abgeschirmt werden.
Klassisch fand dies früher stationär auf einer Isolierstation statt. Sowohl das Krankenhauspersonal als auch Besucher traten nur mit Schutzkleidung versehen und teilweise unter Filtrierung der Atemluft in das Patientenzimmer ein. Diese komplette Abschirmung ist heute nicht mehr üblich. Vielmehr versucht der Arzt, die Immuntätigkeit mit der Gabe von Antibiotika zu substituieren.
Des Weiteren erhält der Patient bei bestimmten Formen der Leukopenie Medikamente, welche die Zahl der Blutkörperchen steigern. Bei diesen sogenannten hämatopoetischen Wachstumsfaktoren ist G-CSF das am häufigsten verwendete. Insbesondere bei der Neutropenie ist es wirksam, da es die Bildung von Granulozyten anregt.
Insgesamt sind bei allen Arten der Leukopenie die Einhaltung von Hygienevorschriften und besonderer Vorsicht im Umgang mit Körperkontakt zu beachten. Durch eine gezielte Behandlung der Leukopenie, die sich in den vergangenen 20 Jahren etabliert hat, ist die Letalitätsrate auf etwa 5 % gesunken.
Allgemeine Informationen und Ursachenforschung
Die Gesamtmechanismen, die gerade zu einer medikamentös verursachten Leukopenie führen können, sind bis heute umstritten. Einige, auch bekannte Schmerzhemmer, wie Diclofenac, Ibuprofen und besonders Novalgin stehen als Ursachen in der Diskussion. Bei einer differenzierten Diagnose einer Form von Leukopenie werden diese potenziell ursächlichen Mittel durch ungefährliche ersetzt.
Im Bereich der Geriatrie wird ein meist schwererer Verlauf dokumentiert. Dies liegt beispielsweise daran, dass ältere Menschen vermehrt eine größere Menge verschiedener Medikamente zu sich nehmen, was die Bestimmung eines speziellen Mittels als Auslöser erschwert.
Bei einer ausdifferenzierten Diagnose und einer gezielten Bekämpfung der Symptome ist Leukopenie reversibel. Das Risiko einer Neuerkrankung kann, beispielsweise durch Austausch der potenziell ursächlichen Medikamente oder Stabilisierung des Immunsystems, für die Zukunft minimiert werden.
Quellen
- Dietrich Reinhardt, Thomas Nicolai, Klaus-Peter Zimmer: Therapie der Krankheiten im Kindes- und Jugendalter. 9. Auflage. Heidelberg: Springer Verlag (2014). ISBN-10: 3642418139.
- Reinhard Andreesen, Hermann Heimpel: Klinische Hämatologie. München 2009: Urban & Fischer/Elsevier-Verlag. ISBN-10: 343731498X.
- Marlies Michl: BASICS Hämatologie. München 2016: Urban & Fischer/Elsevier-Verlag. ISBN-10: 3437421697.
- Kurt Possinger, Anne Constanze Regierer: Facharztwissen Hämatologie Onkologie. 3. Auflage. München 2015: Urban & Fischer/Elsevier-Verlag. ISBN-10: 3437212133.
- Helga Donath: Innere Medizin. Lehrbuch für Krankenpflege und Studium. 7. Auflage. Stuttgart 1993: Schattauer-Verlag. ISBN-10: 3794514963.